 Dr.TIGER
Dr.TIGER喘息は小児のCommon diseaseであり日々遭遇します。初期研修医・専攻医なりたての右も左もわからないあなた!
大丈夫です!これを見れば初めてでも大丈夫!ガイドラインに準じて初期対応の流れ〜入院管理まで一通りできるようにまとめていますのでこれを見て診療してください。
救急外来での対応
評価
小児の基本はPATです。いつでも一緒です。
PATが問題ないかパッと見て評価して重症度を判別して急ぐか否か判断しましょう。
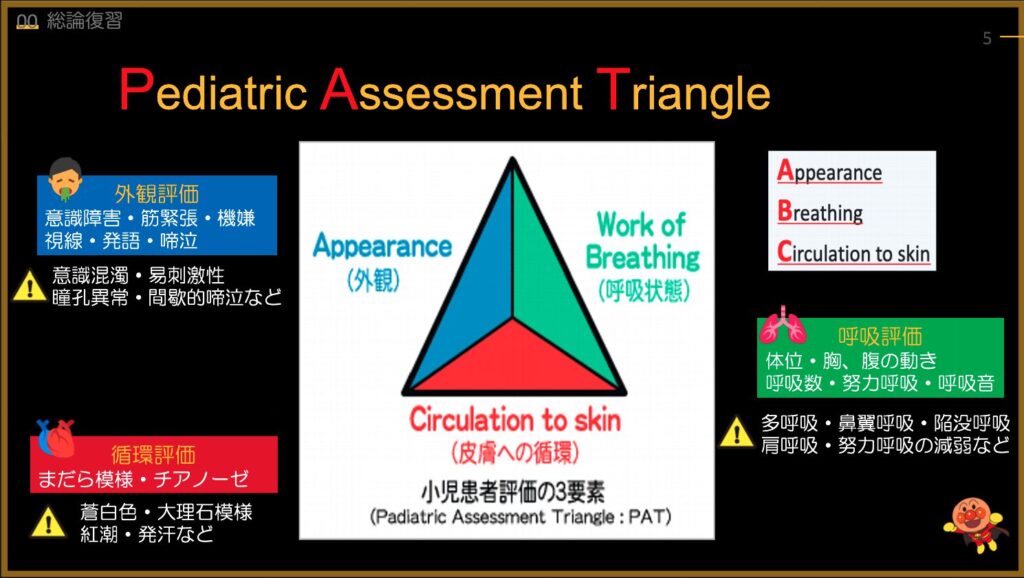

発作強度
喘息ガイドラインには重症度の記載があります。
これは多くの病院で使われるものなので、ある程度理解しておく必要があります。
#気管支喘息急性増悪(大発作)などカルテに記載できるようになりましょう。
もちろん境界ラインで微妙な症例も存在します。
重症度で治療がそれほど変わる訳では無いのでそれは突き詰める必要はないと個人的には思います。
呼吸器疾患は努力呼吸、聴診所見、SpO2、心拍数、呼吸数がとても重要です
| 小発作 | 中発作 | 大発作 | 呼吸不全 | ||
|---|---|---|---|---|---|
| 症状 | 興奮 | 平静 | 興奮 | 錯乱 | |
| 意識 | 晴明 | やや低下 | 低下 | ||
| 会話 | 文で話す | 句で区切る | 1語区切り〜不能 | 不能 | |
| 起座呼吸 | 横になれる | 座位を好む | 前かがみになる | ||
| 身体所見 | 喘鳴 | 軽度 | 著明 | 減少または消失 | |
| 陥没呼吸 | なし〜軽度 | 著明 | |||
| チアノーゼ | なし | 著明 | |||
| SpO2 | ≧96% | 92-95% | ≦91% | ||
Johnson分類
聴診所見のみでの重症度分類ですが、それほど私は重要ではないと思っています。
こういう分類があるんだなと頭においておけばいいと思います。
この分類で重要なのは“Ⅳ”です
wheezeが聞こえなくてももっと重症なことがあるのです。
wheezeが聞こえないくらい気管支が狭窄または閉塞しているときです。
いわゆるair入り不良というものです。これは注意しましょう。
また回復過程の症例や軽症例では強制呼気をさせてwheezeが聴取されるかということは確認しましょう。
| Ⅰ | 強制呼気のみに聴取される |
| Ⅱ | 通常の呼気に聴取される |
| Ⅲ | 通常の呼気と吸気の両方に聴取される |
| Ⅳ | 狭窄がひどく聴取されない |
問診
以下のことはざっくり問診しておきましょう
- 服薬状況(長期管理薬の内容・アドヒアランス、受診前に使用した薬・時間)
- 喘息による入院歴、呼吸不全の既往、救急外来の受診歴
- 増悪の原因
⇨運動、呼吸器感染、喫煙、アレルゲンの吸入(ペット、ダニ、気候の変動) - 薬物などのアレルギーの有無
①長期管理薬(コントローラー)の内容、アドヒアランスは今後の管理にとても重要なのでまず聞いておくべきでしょう。また喘息と言われておらず家族の認識はなくても、処方薬は喘息と思われることは多々あるのでお薬手帳は確認しましょう。
②入院歴は他院のものも含めて確認しましょう。また入院歴がなく小発作でも救急外来へ頻回受診している場合は確実にコントロール不良で介入が必須ですのでチェックしましょう。
③増悪の原因は実は一番重要です。急性期はとりあえずステロイド+SABA吸入で型は決まっておりコントローラーどうするか決めるくらいなのですが、実は増悪因子の評価・介入ができていないことが多いです。
発作が出て治すのではなく予防が一番重要ですので増悪因子の検索は必ず行いましょう。
救外での治療
β2刺激薬吸入 ⇨ 20-30分おきに2回まで
ベネトリン®/メプチン® 0.3mL+生食 2mL
※乳幼児:0.3mL、学童:0.3-0.5mLが推奨となっていますが、小児の保険適応は0.3mLまでなので0.3mLで覚えましょう
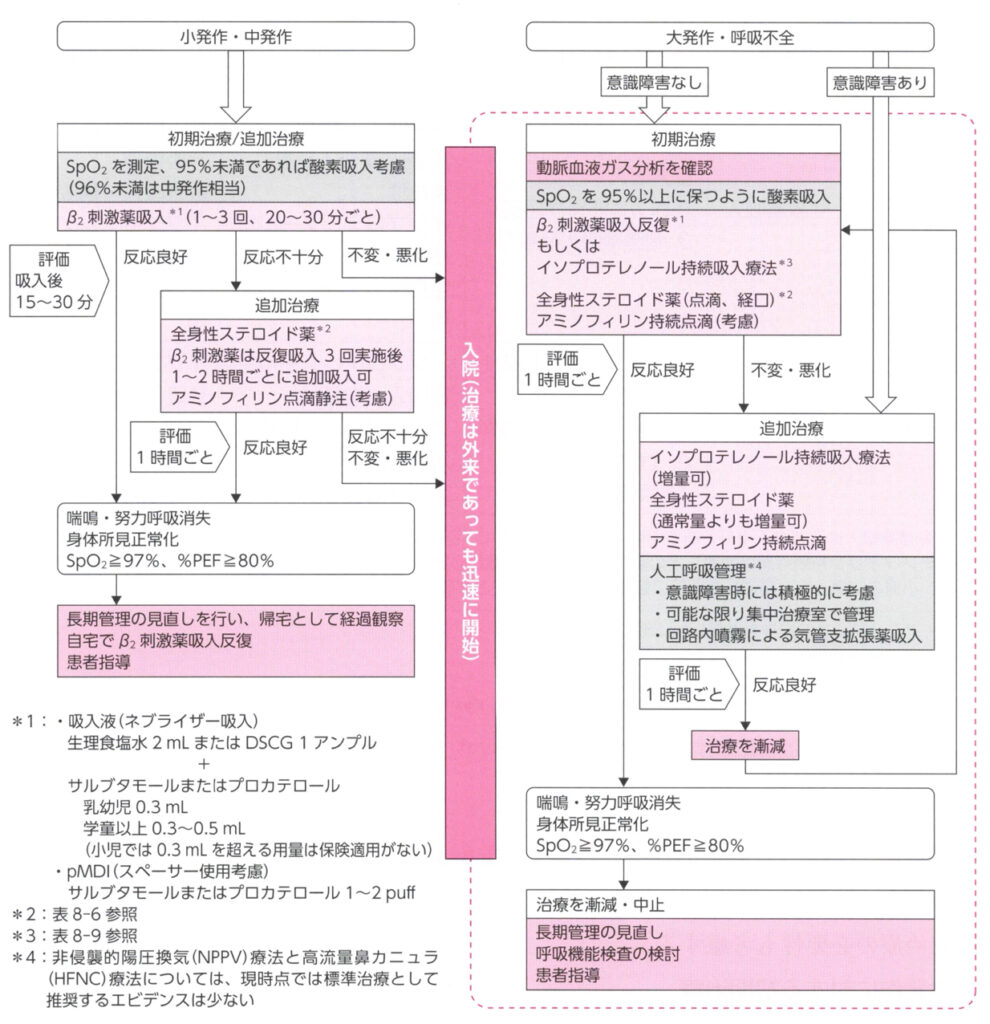

入院基準
- 呼吸不全
- SABA2回施行しても酸素化不良(SpO2≦94%)、陥没呼吸などの努力呼吸が中等度以上
- 脱水、肺炎などの合併
明確な入院基準はありませんが、基本的な流れはSABA2回施行しても改善が乏しい場合は入院としたほうが無難でしょう。
SpO2 90%前半でSABAの効果今ひとつだけど、努力呼吸ないし、本人割と元気といったときには外来フォローとすることもあります(喘息発作に慣れてしまっている可能性高い)。
保護者の心配なども考慮して個々の症例に応じて判断しましょう。
ガイドラインでは追加治療として全身性ステロイド薬(点滴)の記載がありますが、効果発現に時間がかかり、ルート確保という1段高いハードルがあるため、私が務めている病院ではステロイド点滴するくらいなら入院にしようという考え方になっています。
私もこの流れがいいと思っています。
決まりはないので勤務施設のやり方に従いましょう。
帰宅させる場合の治療
小発作
吸入器があるなら吸入が第一選択。
テープと内服を組み合わせることもある
プロカテロール内服(メプチン®)
【6歳未満】2.5μg/kg/日 分2 朝・就寝前
【6歳以上】50μg/日/日 分2 朝・就寝前
- 効果発現に30-60分かかる
ツロブテロールテープ(ホクナリンテープ®)
【生後6ヶ月以上3歳未満】0.5mg
【3歳以上9歳未満】1mg
【9歳以上】2mg 1日1枚
- 効果発現に4-6時間かかり、8-12時間で効果が最大になる
メプチン®吸入液 0.3mL+クロモグリク酸吸入液 2mL
- 1日4回まで 4回以上必要なら受診を指示
中発作以上
小発作の処方に加えてステロイドを処方
プレドニゾロン内服 1-2mg/kg/日 分1-3
or
デキサメタゾン内服 0.05-0.1mg/kg/日 分1-2
- プレドニゾロンはかなり苦い⇨アイスや単シロップに混ぜてもそれでも苦い
- 単シロップは3mLぐらいが適量
入院中の治療
急性期
入院中の治療はステロイド点滴+SABA吸入が2大柱です
入院治療の基本
全身性ステロイド(点滴)
メチルプレドニゾロン(ソル・メドロール®)
or
プレドニゾロン(水溶性プレドニン®)
0.5-1mg/kg 6-12時間毎 生食20 or 50mLなどに溶いて 30分かけてDIV
例1)ソル・メドロール 1mg/kg/回 1日2回
例2)ソル・メドロール 1mg/kg/回 1日3回
- 点滴と内服で効果に差はないとされている
- 点滴ステロイドは3-5日間を目安として漠然と投与しない
- 最大投与量:PSL換算 60mg/day
- 原則、数分かけて静注 or 30分程度で点滴静注
- 数日間の投与ならば副腎皮質機能の抑制は大きくないので漸減不要
β刺激薬吸入(SABA)
ベネトリン®/メプチン® 0.3mL+生食 2mL
- 1日4回が基本
- 状態がひどい場合は1日6回に増やす
- 1日8回まで増やすことはあるが、8回必要な呼吸状態であればアスプール持続吸入に変更
内服
カルボシステイン(ムコダイン®) 30mg/kg/日 分3
アンブロキソール塩酸塩(ムコソルバン®) 0.9mg/kg/日 分3
±
プロカテロール内服(メプチン®)
【6歳未満】2.5μg/kg/日 分2 朝・就寝前
【6歳以上】50μg/日/日 分2 朝・就寝前
重症例の追加治療
SABA持続吸入
イソプロテレノール(アスプール®)持続吸入
インスピロン® or ジャイアントネブライザーとフェイスマスクを使用
アスプール®(0.5%) 2-5mL+生食 500mL
- アスプールの量は症状に応じて2倍量に増量可
酸素濃度50%、酸素流量10L/分で開始
- SpO2 95%以上を目標に酸素濃度と噴霧量を調整する
- インスピロン®は酸素濃度を上げるとアスプール®の供給量が減少するため、アスプールの供給量を保地帯場合は酸素流量も増量する
SpO2モニターに加え心電図も装着
- 心電図変化や胸痛などの心筋障害を疑う所見に注意
開始30分後に効果判定
- 無効・効果不十分な場合は増量や人工呼吸器管理を考慮
改善したら噴霧量を漸減中止して、SABA間欠投与に変更する
漸減方法は本当に施設でも決まったやり方がないことが多く、小児のインスピロンやアスプール漸減方法は調べてもほとんど出てこないので困ると思います。
一例として酸素濃度40%、酸素流量7L/分に漸減して1日経過を見ていけそうなら間欠投与にするといった感じです。
アスプールの噴霧量を下げながら漸減するのか噴霧量は変えずに酸素濃度だけを下げたいのかで漸減の方法も変わりますが、計算するのがとても面倒くさいですし、あくまでも計算上になるので本人の呼吸状態によっても変動するので細かに計算するのは現実的ではなく、おおよそでいいと考えています。
漸減しているつもりがアスプールの噴霧量は増えているっていうことにはならないようには注意しましょう。
アミノフィリン点滴
人工呼吸器管理が必要な重症例で考慮しましょう。
アミノフィリン 持続点滴
| 投与量 | ||
| 初期投与(mg/kg) | 維持量(mg/kg/h) | |
| あらかじめ経口投与されている場合 | 4-5 | 0.6-0.8 |
| あらかじめ経口投与されていない場合 | 3-4 | |
- 2歳未満には原則として投与を推奨しない
- 初期投与量は250mgを上限
- 肥満児には標準体重で投与量を計算する
- 年齢、併用薬、発熱、感染、食事などの影響を受け安全域が狭いため血中濃度測定が必要
- 18μg/mLを超えると濃度依存性に副作用の出現頻度が高くなる
- 目標血中濃度:8-15μg/mL
- 中毒症状:消化器・循環器・中枢神経症状など様々、重篤な症例では死に至る
- 治療域濃度でも痙攣を誘発する可能性あり→痙攣の既往や中枢神経系の疾患を持つ場合は控える
マグネシウム
マグネシウム 50mg/kg/回 20-30分かけてDIV
- 必要なら6時間おきに投与するが、定期的に血中濃度を測定する
- メタ解析で小児における有効性が明確に示されている。特に呼吸機能の改善と入院率の低減に有効性が示されている4
- 欧米では人工呼吸器管理前に使用されるが、日本での使用経験が限られるため人工呼吸器管理後の治療として考慮するとよい
回復期
- 状態が良くなってきたら(努力呼吸なし、酸素需要なしがガイドラインの目安)ステロイド点滴を終了し、SABA吸入を漸減していきましょう。
退院後にLTRA(ロイコトリエン拮抗薬)以外にステロイド吸入が必要であればこのタイミングでステロイド点滴→ステロイド吸入に移行し吸入がきちんと行えているかチェックすることも重要です。
長期コントロールに関しては以下の記事を読んでみてください。
喘息に関するおすすめ参考書・ガイドライン
喘息に関するもので参考にすべきはやはりガイドラインでしょう。
わかりやすくまとめられているので正直これ1冊あれば十分です
小児科のオススメ教科書
小児診療でcommon diseaseの診療にあたるときはコレに限ります!
日常臨床で一番使用していると言っても過言ではないです。
専攻医などがまず調べたいことがほとんど書いてあります。
引用文献もしっかり記載があるため深く勉強するときにも役立ちます。
お値段もお手頃です。
もちろんm3も医書も電子書籍があるので調べるときもスピーディーです。
他の小児科のおすすめ教科書も紹介しているので是非御覧ください


【参考文献】
- DiBlasi RM.: Clinicak Controversies in Aerosol Therapy for Infants and Children. Respir Care. 2015; 60: 894-914; discussion 914-916 ↩︎
- Katsumata T, Fujisawa T, Maekawa T, et al. Low-dose l-isoproterenol versus salbutamol in hospitalized pediatric patients with severe acute exacerbation of asthma: A double-blind, randomized controlled trial. Allergol Int. 2019: 68: 335-41. ↩︎
- Katsumata T, Fujisawa T, Maekawa T, et al. Low-dose l-isoproterenol versus salbutamol in hospitalized pediatric patients with severe acute exacerbation of asthma: A double-blind, randomized controlled trial. Allergol Int. 2019: 68: 335-41. ↩︎
- Mohammed S, Goodacre S. Intravenous and nebulised magnesium sulphate for acute asthma: systematic review and meta-analysis. Emerg Med J 2007; 24: 823-30 ↩︎
- 一般社団法人日本小児アレルギー学会『小児気管支喘息治療・管理ガイドライン2023』 協和企画
- 岡本光宏 『めざせ即戦力レジデント!小児科ですぐに戦えるホコとタテ』 診断と治療社
- 神奈川県立こども医療センター 小児内科・小児外科 『小児科当直医マニュアル 改定第15版』 診断と治療社












コメント