定義・概念
- 外尿道口が亀頭先端に開口せず、亀頭部から会陰部の陰茎腹側に位置する先天異常
- 一般には尿道形成不全とともに、亀頭癒合不全、包皮形成不全、陰茎の腹側への屈曲を伴う
- 二分前置陰嚢を伴うこともある
疫学
- 男児300人出生に1人
- 未熟児に多い
- 尿道下裂患者の子の14%、尿道下裂患者の弟の8%に尿道下裂が発症する1
病因
- 胎生8週頃に原始性線から精巣が分化し、ライディッヒ細胞からテストステロンが胎生9週頃から分泌されるとテストステロンの作用により、尿道嚢が会陰から遠位に向かって癒合し管腔化が生じて前部尿道が形成される。亀頭部では外胚葉が嵌入して亀頭部尿道が形成され、前部尿道と結合する。
- この前部尿道形成の過程でテストステロンの作用が障害されると尿道下裂になりうる
症状
- 外尿道口の位置によっては立位排尿が困難であり、陰茎屈曲が高度であれば陰茎発育や勃起により屈曲が強調され、成人期の性交渉が困難となる
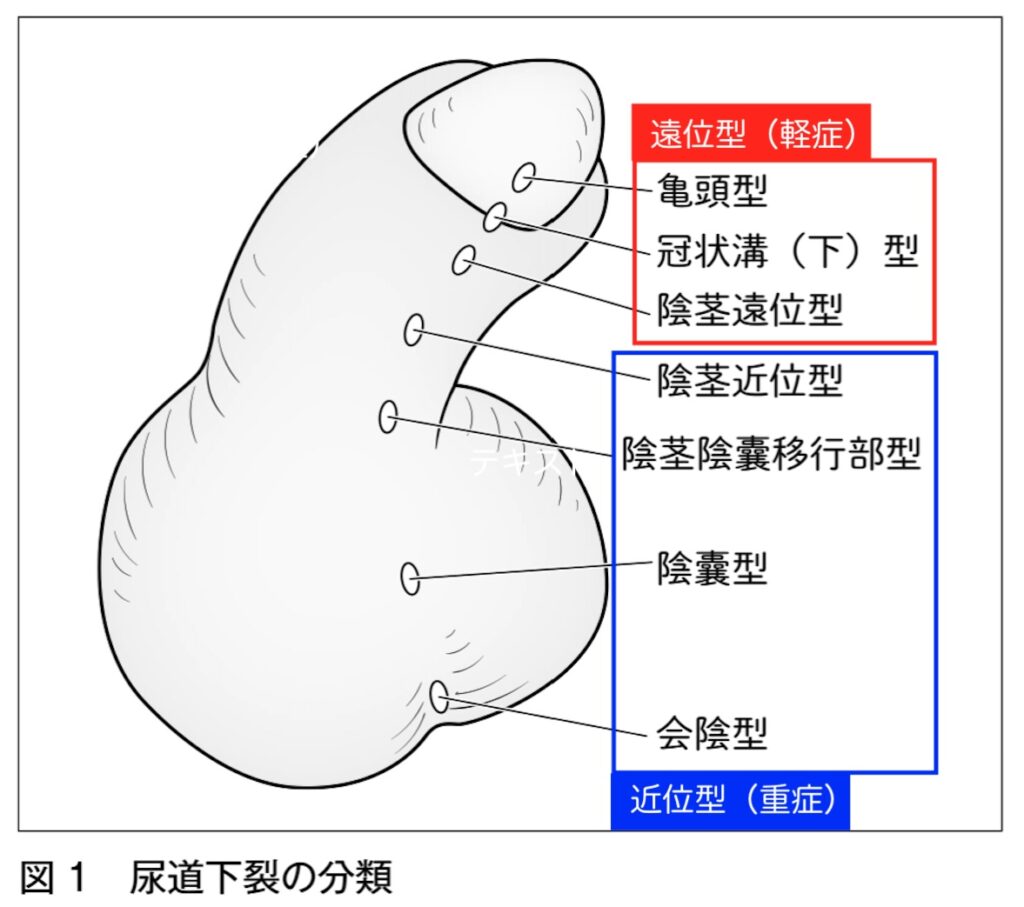
分類
- 遠位型(軽症)
-
亀頭型、亀頭冠状溝部、陰茎遠位部、陰茎中央部
- 近位型(重症)
-
陰茎近位部、陰茎陰嚢移行部、陰嚢部、遠位部
※下記のような分類の仕方もある
上部:亀頭型〜冠状溝(下)型
中部:陰茎遠位部〜陰茎近位部
下部:陰嚢陰茎移行部〜会陰部
診察
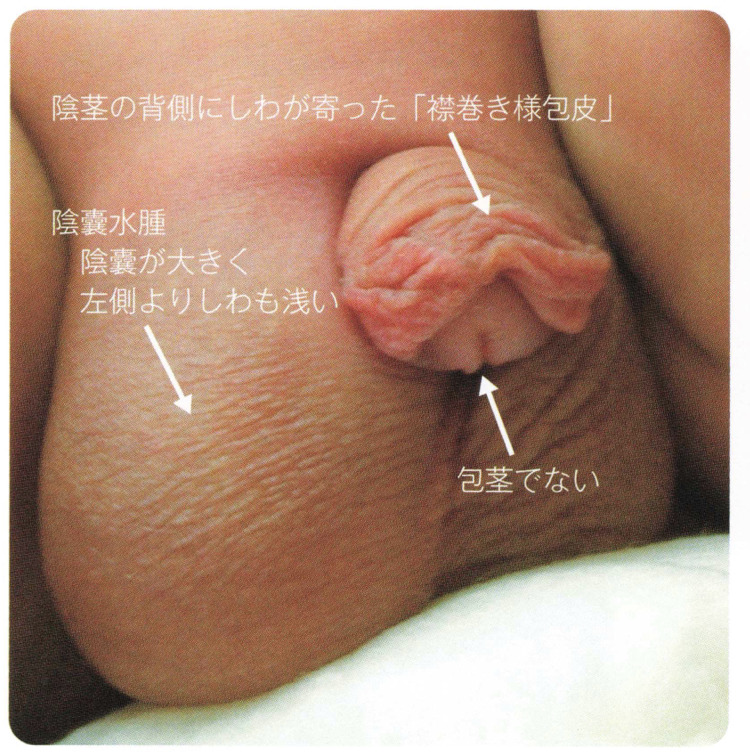
- 新生児の陰茎は包皮が亀頭を覆っている包茎の状態にあるが、尿道下裂では多くの症例で亀頭が露出し、包皮がアンバランスで陰茎背側にフード状になっている
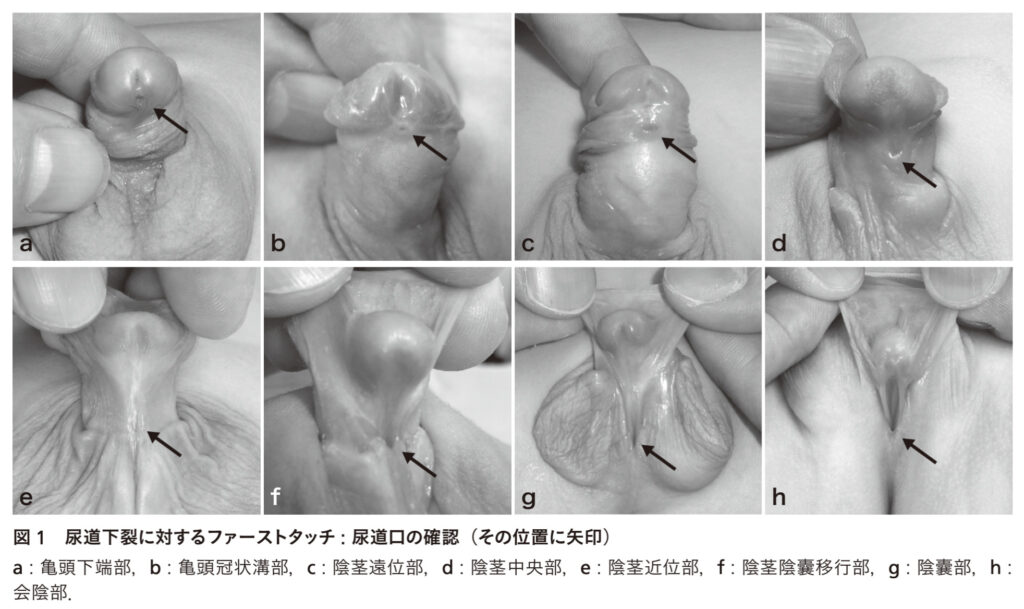
上記の分類を確認する。
外来初診(乳児期)では診察が難しいので、手術時の全身麻酔がかかったところでもOK
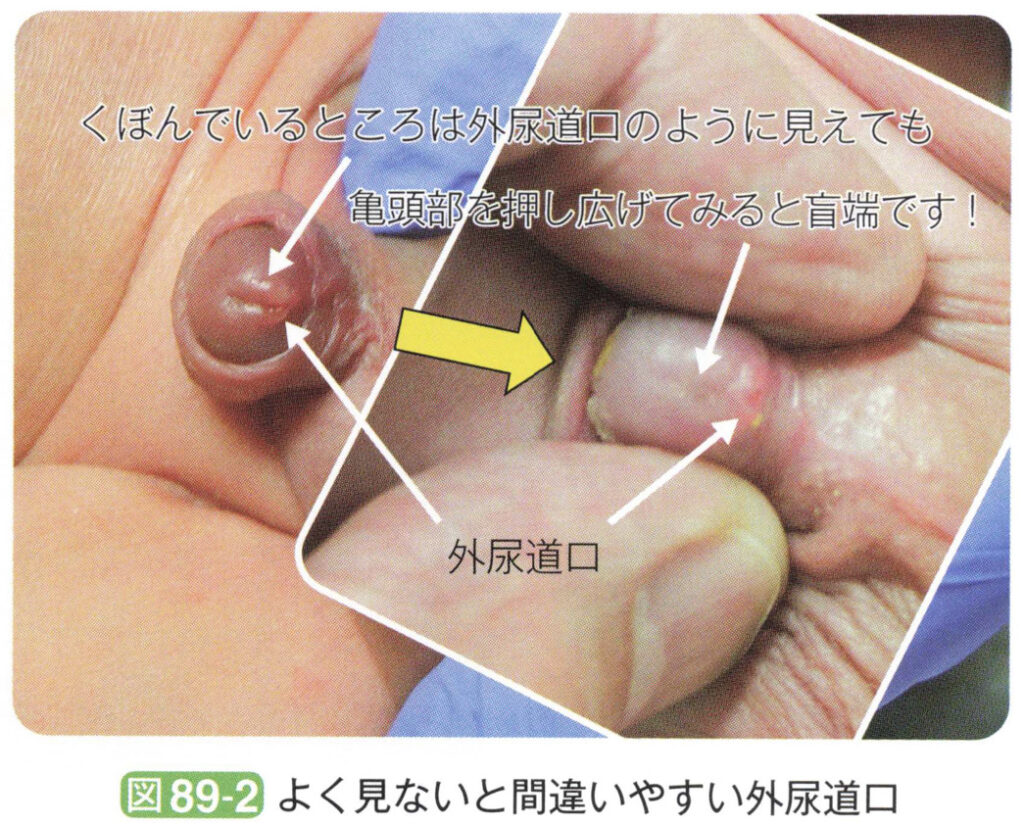
尿道口の近位の尿道壁が膜のように薄いことがあるので、細めの鑷子や外科ゾンデを入れて確認する
尿道下裂では陰茎が腹側に彎曲することが多い
彎曲の程度は近位型では強く、遠位型では軽度なことが多いが例外もある
分度器を用いれば正確だが、軽度(0-15度)、中等度(15-45度)、高度(45度以上)の3分類の評価ができれば十分
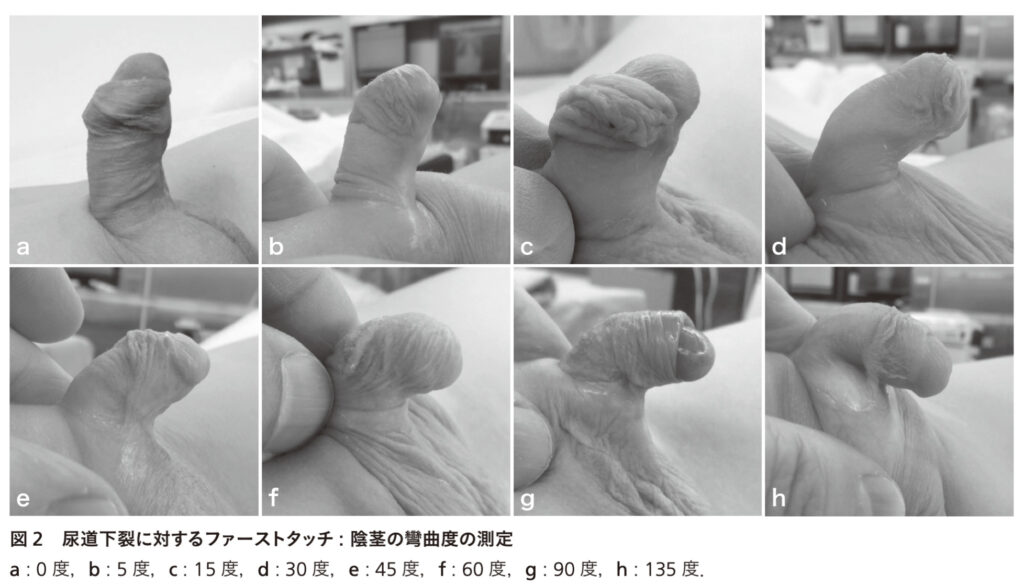
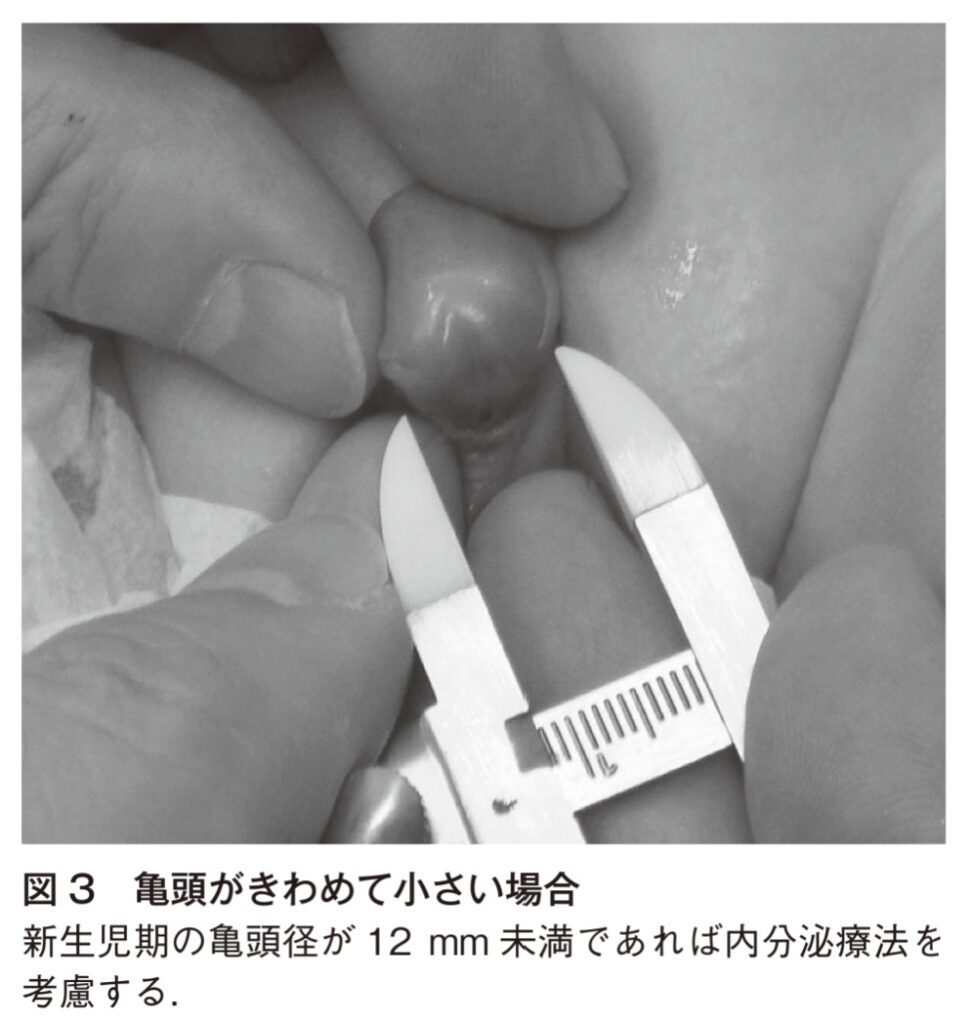
陰茎の腹側と背側の長さ、亀頭直径を測定する
明確な基準はないが、Nishioらは亀頭の直径が10mm未満の場合には小陰茎と判断し、テストステロンの療法の適応と考えている。(Mizunoらは12mm未満)
伸展陰茎長が年齢別基準の平均-2.5SD以下の場合もテストステロン投与を考慮する。生後1-6ヶ月くらいに投与。
性腺の異常としては停留精巣や遊走精巣がある
外性器では二分陰嚢や陰茎前置陰嚢(陰茎陰嚢転位)が視診で診断される。近位型尿道下裂に多い
内性器では前立腺小室(ミューラ管遺残物)がある
超音波検査で膀胱と直腸の間に低エコー領域の腫瘤が認められることがある。
それが明らかに同定されるほどのサイズの場合、Nishioらは尿道膀胱造影を行い前立腺小室と確定診断するようにしている。
心疾患や鎖肛、四肢形態異常、口蓋裂、幽門狭窄症などを合併する場合には、腎尿路系の超音波を行う
鼠径部から陰嚢内に鼠径ヘルニアを疑う所見を認める場合は、嵌頓ヘルニアのリスクを危惧して早めに小児外科に紹介する
治療
外尿道口が遠位にあり、排尿に問題がなく、かつ陰茎屈曲がない場合には経過観察することが可能だが、多くの症例では手術治療を要する
手術時期
本人の記憶に残りにくい生後6ヶ月から1歳半までの間に終了するのが望ましいとされている。
手術術式
- 300種類以上の様々な術式が報告されている
- 陰茎屈曲が軽度の症例では1回ですべての要素を矯正する一期的手術が選択される
- 陰茎屈曲が高度の症例では陰茎屈曲をまず矯正してそのあとに尿道形成を行う二期的手術を好む術者が多い
合併症
- 尿道下裂の多くは単独の陰茎異常だが、泌尿生殖器系を中心とする合併異常を認める症例や、症候群の一症候として尿道下裂を認める症例がある
- 尿道下裂の7-9%に停留精巣の合併
- 尿道下裂の9-16%に鼠径ヘルニアの合併2
- 性分化疾患:尿道下裂は性分化疾患と同じスペクトラム上にあると考えられている。
近位型尿道下裂で、かつ精巣が一側あるいは両側とも非触知のときには、約20%に染色体異常を伴うと述べられており、染色体検査を加えることが望ましい - 多発奇形症候群:Opitz症候群、Smith-Limli-Optiz症候群など、多くの多発奇形症候群では、尿道下裂を合併する頻度が高い
尿道下裂に停留精巣を合併している場合
鼠径部に精巣を触知できた or 超音波検査で同定できた場合、あわてることなく乳幼児期に尿道下裂と停留精巣の手術を行えばよい
染色体が45, XO/46, XYのモザイクを呈した症例を混合型性腺発生異常症と確定診断するためには性腺の組織診断が必須である。養育する性の決定も関与するため、小児科など院内諸部門との連携が重要となる。
①染色体が46, X and 副腎内分泌検査が異常な場合
染色体が46, XXであればまず先天性副腎過形成の女児(性腺は卵巣)の可能性を考え、小児内分泌科と至急連携し、出生時のマススクリーニングの結果を問い合わせつつ、副腎内分泌検査を行う。
血清ACTH値、血清17-OHP(水酸化プロゲステロン)値が高値であれば、21水酸化酵素欠損症による先天性副腎過形成と考え、副腎クリーゼの発症を防止するため、至急、副腎ホルモンの補充療法を開始しなければならない。
尿道下裂という男児陰茎疾患に見えたのは、胎生期男性ホルモン過剰により反応した陰核が肥大したためである。
②染色体が46, XX and 副腎内分泌が正常な場合
副腎内分泌検査が正常で先天性副腎過形成が否定されれば、46, XX 精巣性DSD or 46, XX卵巣性DSDの可能性が高い。
性決定遺伝子(SRY)が末梢血で認められれば、精巣の存在を証明することはできるが、逆に陰性であったとしても精巣成分の存在は否定できない。外陰部形態異常を有するXX精巣性DSDとXX卵巣性DSDでは、その精巣成分の存在にはSRY以外の遺伝子が関与している場合があるからである。
hCG負荷試験でテストステロン値が10倍以上になれば精巣組織の存在が証明されるが、両疾患の鑑別は試験開腹化腹腔鏡による性腺の組織診断による。性腺は両側とも精巣、後者は卵精巣+精巣、卵精巣+卵巣、卵精巣+卵精巣、卵巣+精巣の可能性がある。
外性器の所見も兼ね合わせて性決定が行われ、男と性決定されれば尿道下裂+性腺に対する手術が行われる
③染色体が46, XYで、陰茎サイズが十分な場合
尿道下裂の程度がいかに高度であろうが、陰茎サイズが十分な場合には、男性としての性決定に問題はないので尿道下裂に対する手術に備えればよい。
両側非触知精巣に対してはhCG負荷試験などの内分泌学的検査やMRIなどの画像診断、最終的には腹腔鏡検査に引き続き両側精巣固定術を行うことになるが、性決定後で問題ない。
④染色体が46, XYであるが、小陰茎の場合
テストステロン療法に反応して陰茎が増大することが多いため、その後に尿道下裂手術と腹腔鏡下両側精巣固定術を施行すればよい。また、テストステロン軟膏を陰茎に塗布する方法もある。
ただし、アンドロゲン不応症候群の場合にはその治療に反応しない場合が多いので、小児内分泌を含め院内諸部門と連携し、性決定を含めた今後の養育と治療について包括的な検討が必要。





コメント